侵襲性カンジダ症の診断と治療(1/3)
(今号は3週連続で配信します。)
カンジダ(Candida)はヒトの皮膚、消化器、泌尿器などに常在する酵母真菌ですが、しかし時として二次的に感染症を起こし、カンジダ症(candidiasis)を引き起こすことがあります。
カンジダ症は大きく分けて、(1)皮膚や粘膜のみにとどまる表在型の粘膜皮膚カンジダ症と(2)肝膿瘍や脾膿瘍などに代表される深部臓器を侵す深在性ないしは侵襲性カンジダ症:invasive candidiasis)に分類されます。
今回のミニレビューでは、主に侵襲性カンジダ症に絞って取り上げたいと思います。
カンジダの疫学
「日本病理剖検輯報」に基づいた、1970~2000年頃までの集計によれば、剖検総数に対する侵襲性カンジダ症の経年的発生頻度は例年1~2%前後です。また、従来は深在性アスペルギルス症よりも侵襲性カンジダ症のほうが頻度的に勝っていたのですが、1990年頃から頻度の逆転を見るようになっています(2001年時点で、深在性真菌症の発生頻度は4~5%で、うち侵襲性カンジダ症は1%強、アスペルギルス症は約2%)。
ちなみに、カンジダ血症全体としては、先進諸国の院内血流感染症において第4位に位置するため、カンジダは臨床的に極めて重要な微生物です[1~4]。
ICU入院患者では、特に侵襲性カンジダ症の発生率が高く、フランスから寄せられた報告では、1000人のICU入室患者に対して6.7件のカンジダ血症が見られたということでした[5]。
侵襲性カンジダ症の予後は一般的に悪く、カンジダ血症の死亡率は約15~41%と高率です。さらに、眼内炎や心内膜炎などの難治性の転移性病変を合併しやすいので注意が必要です。
カンジダ属全体では200近い菌種があると言われていますが、実際にヒトに病原性を持ち、臨床の現場で問題になるのは、その中でも6~8種類程度です。
フランスで行われた研究によれば、実際の内訳としては、C.albicans が57%、C.glabrata が17%、C.parapsilosis が8%、C.krusei が5%、C.tropicalis が5%でした[6]。それぞれの菌の占める割合を調査した他の研究でも、だいたいの相似を見る結果となっています。そのうち、C.albicans がカンジダ血症の約半数を占め、C.glabrata、C.parapsilosis、C.krusei、C.tropicalis、C.guilliermondii、C.lusitaniae などを主体とする、non-albicans 菌種が残り半数を占めます。これらすべてのカンジダが致死性な敗血症性を起こし得ます。また、C.parapsilosis が近年割合を伸ばしてきているとの国内の報告もあります[7]。
カンジダの微生物学
微生物学的な形態から言えば、カンジダは真菌の中でも酵母(yeast)に属します。真菌は酵母(yeast)と糸状菌(mould)に大別できます。カンジダは酵母の代表的なものですが、酵母にはほかに、クリプトコッカス、マラセチア(癜風菌)、トリコスポロンなどがあります。他方、糸状菌には、アスペルギルス、接合真菌などがあります。
より詳しくカンジダの形態を述べると、出芽によって増殖する無色の酵母で、条件によっては、細長い酵母細胞が連なった偽菌糸の状態をとることもあります。グラム染色では黒染し、明らかに一般細菌とはサイズが違った、特徴的な菌体の見え方をします。日常的に検査室で喀痰や尿の検体を染めていれば、カンジダを頻繁に見かけることでしょう。
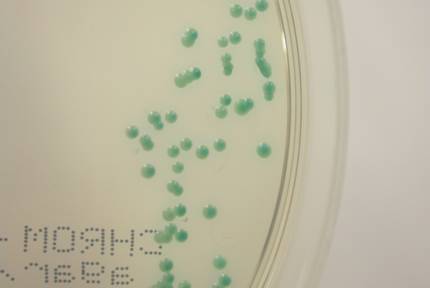
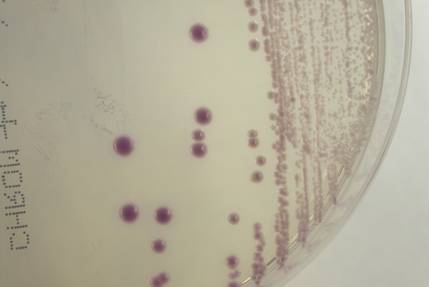
カンジダなどの酵母様真菌が血液培養から検出された場合、菌種の最終的な同定は、生化学的性状などを利用したオクサノグラムなどの同定試薬や自動機器などを用いた同定検査で行ないますが、発色基質を利用して菌種により色調が異なる培地(クロモアガーなど)を利用することでも推定同定が可能となります(表)。
クロモアガー培地は表のように菌体とコロニー色調が対応していますので、図1であればC.albicans、図2であればC.glabrata というふうに見分けることができるのです。
菌 種 | クロモアガー培地内のコロニー色調 |
|---|---|
|
C.albicans |
緑 |
|
C.tropicalis |
青 |
|
C.parapsilosis |
薄桃~白 |
|
C.krusei |
桃 |
|
C.glabrata |
赤、紫、白 |
それでは、カンジダの疫学と微生物学についてまとめます。
| ・カンジダは人体の皮膚や消化管などに常在する酵母様真菌で、二次的な感染を起こします。 ・侵襲性カンジダ症は予後不良で合併症も多い血流感染症です。 ・原因菌はC.albicans が約半数を占め、残りの半分をそれ以外のnon-albicans が占めます。 ・クロモアガー(CHROMagar)培地やBacT/ALERT培養ボトルなどを併用して、菌同定までの時間短縮に努めます。 |
次回は、侵襲性カンジダ症の診断についてレビューしたいと思います。
【References】
1)Wisplinghoff H, et al: Nosocomial bloodstream infections in US hospitals: analysis of 24,179 cases from a prospective nationwide surveillance study. Clin Infect Dis. 2004 Aug 1; 39(3): 309-17.
2)Marchetti O, et al: Epidemiology of candidemia in Swiss tertiary care hospitals: secular trends, 1991-2000. Clin Infect Dis. 2004 Feb 1; 38(3): 311-20.
3)Arendrup MC, et al: Seminational surveillance of fungemia in Denmark: notably high rates of fungemia and numbers of isolates with reduced azole susceptibility. J Clin Microbiol. 2005 Sep; 43(9): 4434-40.
4)Richet H, et al: Candidemia in French hospitals: incidence rates and characteristics. Clin Microbiol Infect. 2002 Jul; 8(7): 405-12.
5)Bougnoux ME, et al:Candidemia and candiduria in critically ill patients admitted to intensive care units in France: incidence, molecular diversity, management and outcome. Intensive Care Med. 2008 Feb; 34(2): 292-9.
6)上原至雅・他: わが国における深在性真菌症の現状と対策―発生動向に関するアンケート調査の結果から, Jpn. J. Antibiotics. 54: 448-472, 2001.
7)小栗豊子: カンジダ症の疫学―カンジダ血症を中心に, 臨床と微生物 28(2): 155-160, 2001.
(続く)